21. آنتی هیستامین ها: طبقه بندی ، مکانیسم عمل ، نشانه های استفاده ، موارد منع مصرف و عوارض جانبی.
آنتی هیستامین ها - گروهی از داروهایی که محاصره رقابتی گیرنده های هیستامین را در بدن انجام می دهند ، که منجر به مهار اثرات آن می شود.
به 2 گروه تقسیم شدند : 1) مسدود کننده های گیرنده H2-histamine و 2) مسدود کننده های گیرنده H2-histamine. مسدود کننده های گیرنده H1 دارای خواص ضد آلرژی هستند. اینها شامل دیفن هیدرامین ، دیپرازین ، سوپرستین ، تاگویل ، دیازولین ، فنکارول است. آنها آنتاگونیست های رقابتی هیستامین هستند و اثرات زیر آن را از بین می برند: اسپاسم عضلات صاف ، افت فشار خون ، افزایش نفوذپذیری مویرگی ، ایجاد ادم ، هیپرمی و خارش پوست. ترشح غدد معده بی تأثیر است.
با توجه به تأثیرگذاری بر سیستم عصبی مرکزی ، می توان داروهای دارای اثر افسردگی (دیفن هیدرامین ، دیپرازین ، سوپرستین) و داروهایی که بر سیستم عصبی مرکزی (دیازولین) تأثیر نمی گذارند ، تفکیک کرد. فنسارول و تاگسیل اثر آرام بخش ضعیفی دارند. دیفن هیدرامین ، دی پروازی و سوپرستین خاصیت آرام بخش و خواب آور دارند. به آنها "شب" گفته می شود. آنها همچنین اثر ضد اسپاسم و ضد انسداد دارند و دیفن هیدرامین یک اثر انسداد گانگلیونی است ، بنابراین می توانند فشار خون را کاهش دهند. دیازولین آنتی هیستامین "روز" خوانده می شود.
این داروها اعمال کنید با واکنشهای آلرژیک از نوع فوری. با شوک آنافیلاکتیک ، آنها چندان مؤثر نیستند. داروهایی که سیستم عصبی مرکزی را کاهش می دهند ، می توانند برای بی خوابی ، برای تقویت بیهوشی ، مسکن ها ، بی حسی موضعی ، برای استفراغ خانم های باردار ، پارکینسونیزم ، کر و اعصاب وستیبول تجویز شوند. PE: خشکی دهان ، خواب آلودگی. داروهای با خاصیت آرام بخش برای افراد مرتبط با کار عملیاتی ، کار در حمل و نقل و غیره توصیه نمی شود.
به مسدود کننده ها گیرنده های H2- هیستامین ارتباط رانیتیدین و سایمتیدین. آنها برای بیماری های معده و اثنی عشر استفاده می شوند. با بیماری های آلرژیک آنها بی اثر هستند
مواد مخدر, انسدادی رها کردن هیستامین و سایر عوامل آلرژی .. اینها شامل کرومولین سدیم (انتال) ، ketotifen (zadit) و گلوکوکورتیکوئیدها (هیدروکورتیزون ، پردنیزولون ، دگزامتازون و غیره) می باشد. کرومولین سدیم و ketotifen تثبیت غشای سلول ماست ، مهار ورود کلسیم و دفع سلول های ماستول ، و در نتیجه کاهش انتشار هیستامین ، یک ماده آرام عمل آنافیلاکسی و سایر عوامل را کاهش می دهد. آنها برای آسم برونش ، برونشیت آلرژیک ، رینیت ، تب یونجه و غیره استفاده می شوند.
کورتیکواستروئیدها تأثیر متنوعی در متابولیسم دارند. اثر ضد حساسیت آور حساسیت زا با سرکوب سیستم ایمنی ، دفع سلول های ماست سل ، بازوفیل ها ، نوتروفیل ها و کاهش انتشار فاکتورهای آنافیلاکسی همراه است (به سخنرانی 28 مراجعه کنید).
برای از بین بردن تظاهرات عمومی شدید آنافیلاکسی (خصوصاً شوک آنافیلاکسی ، فروپاشی ، ورم حنجره ، برونکواسپاسم شدید) ، آدرنالین و یوفیلین در صورت لزوم استفاده می شود - از استروفانتین ، کورگلوکسون ، دیگوکسین ، پردنیزولون ، هیدروکورتیزون ، محلول های جایگزین پلاسما (همودیز ، reopolosemlyin).
برای درمان آلرژی های نوع تاخیری (بیماری های خود ایمنی) از داروهایی که ایمنی زایی را مهار می کنند و داروهایی که آسیب بافت را کاهش می دهد استفاده می شود. گروه اول شامل گلوکوکورتیکوئیدها ، سیکلوسپورین و سیتواستاتیک می باشد سرکوب کننده های سیستم ایمنی. گلوکوکورتیکوئیدهای MD با مهار تکثیر لنفوسیتهای T ، روند تشخیص آنتی ژن ، کاهش سمیت لنفوسیتهای T قاتل ("قاتل") و با تسریع مهاجرت ماکروفاژها همراه هستند. سیتوستاتیک (آزاتیوپرین و دیگران) بطور عمده فاز تکثیر کننده پاسخ ایمنی را سرکوب می کنند. سیکلوسپورین یک آنتی بیوتیک است. MD با مهار تشکیل اینترلوکین و تکثیر لنفوسیتهای T همراه است. بر خلاف سیتوستاتیک ، تأثیر کمی در خون سازی دارد ، اما دارای نفروتوکسیک و کبدی است. سرکوب کننده های سیستم ایمنی برای غلبه بر ناسازگاری بافت در پیوند عضو و بافت و در بیماری های خود ایمنی (لوپوس اریتماتوز ، پلی آرتریت روماتوئید غیر اختصاصی و غیره) استفاده می شود.
به داروهایی که آسیب بافت را کاهش می دهد هنگامی که کانونی از التهاب آلرژیک آسپتیک ، داروهای ضد التهابی غیر استروئیدی (سالیسیلات ها ، ارتوفن ، ایبوپروفن ، ناپروکسن ، ایندومتاسین و غیره) وجود دارد
3 نسل آنتی هیستامین وجود دارد:
1. آنتی هیستامین های نسل 1 (دیفن هیدرامین ، Suprastin ، Tavegil ، Diazolin ، و غیره) در درمان استفاده می شود واکنشهای آلرژیک در بزرگسالان و کودکان: کهیر ، درماتیت آتوپیک اگزما ، خارش پوست ، رینیت آلرژیک ، شوک آنافیلاکتیک ، ورم کوینک و غیره آنها به سرعت اثر خود را اعمال می کنند ، اما به سرعت از بدن دفع می شوند ، بنابراین آنها تا 3-4 بار در روز تجویز می شوند.
2. 2 آنتی هیستامین های نسل (اریوس ، زیرتک ، کلاریتین ، تلفاست و غیره) سیستم عصبی را مهار نمی کنند و باعث خواب آلودگی نمی شوند. از داروها برای معالجه کهیر استفاده می شود ، رینیت آلرژیک، خارش پوستی ، آسم برونش و غیره آنتی هیستامین های نسل دوم اثر طولانی تری دارند و بنابراین 1-2 بار در روز تجویز می شوند.
3. 3 آنتی هیستامین های نسل (ترفنادین ، \u200b\u200bآستیمیزول) ، به عنوان یک قاعده ، در درمان طولانی مدت بیماریهای آلرژیک استفاده می شود: آسم برونش ، درماتیت آتوپیک ، رینیت آلرژیک چند ساله و غیره. این داروها دارای ماندگاری بیشتری هستند و چندین روز در بدن می مانند.
موارد منع مصرف:
حساسیت به نفس ، گلوکوم بسته به زاویه ، هیپرپلازی پروستات ، زخم معده تنگی معده و دوازدهم ، تنگی گردن مثانه ، صرع. با احتیاط آسم برونشی.
عوارض جانبی:
خواب آلودگی ، خشکی دهان ، بی حسی مخاط دهان ، سرگیجه ، لرزش ، حالت تهوع ، سردرد ، استنی ، کاهش سرعت واکنش روانی ، کاهش حساسیت ، حساسیت به نور ، پریس محل خواب ، اختلال در هماهنگی حرکات.
پاتوفیزیولوژی هیستامین وح 1گیرنده های هیستامین
هیستامین و اثرات آن از طریق گیرنده های H 1 واسطه می شوند
تحریک گیرنده های H 1 در انسان منجر به افزایش تون عضله صاف ، نفوذ پذیری عروق ، بروز خارش ، کند شدن هدایت دهلیزی ، تاکی کاردی ، فعال شدن شاخه های عصبی واگ که در مجاری هوایی مجرا هستند ، سطح CGMP را افزایش می دهد ، تشکیل پروستاگلاندین ها را افزایش می دهد و غیره. در جدول محلی سازی 19-1 نشان داده شده است ح 1گیرنده ها و اثرات هیستامین از طریق آنها واسطه.
جدول 19-1.محلی سازی ح 1گیرنده ها و اثرات هیستامین از طریق آنها واسطه
نقش هیستامین در پاتوژنز آلرژی ها
هیستامین نقش مهمی در ایجاد سندرم آتوپیک دارد. در واکنش های آلرژیک با واسطه IgE ، مقدار زیادی هیستامین از سلول های ماستول وارد بافت ها می شود و از طریق قرار گرفتن در معرض گیرنده های H 1 باعث ایجاد اثرات زیر می شود.
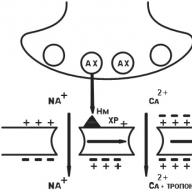
در عضلات صاف رگهای بزرگ ، برونشها و روده ها ، فعال شدن گیرنده های H 1 باعث تغییر در ترکیب پروتئین Gp می شود ، که به نوبه خود منجر به فعال شدن فسفولیپاز C می شود که هیدرولیز اینوزیتول دی فسفات را به سمت اینوزیتول تری فسفات و دیاسیل گلیسرول ها منجر می کند. افزایش غلظت اینوزیتول تری فسفات منجر به باز شدن کانال های کلسیم در EPR ("انبار کلسیم") می شود که باعث آزاد شدن کلسیم به داخل سیتوپلاسم و افزایش غلظت آن در داخل سلول می شود. این منجر به فعال شدن کیناز وابسته به کلسیم / کالمودولین زنجیره های سبک میوزین و بر این اساس به کاهش سلولهای عضله صاف می شود. در یک آزمایش ، هیستامین باعث انقباض دو فازی از عضلات صاف نای می شود و شامل یک انقباض فاز سریع و یک ماده تونیک آهسته است. در آزمایشات نشان داده شد که مرحله سریع انقباض این عضلات صاف به کلسیم داخل سلولی بستگی دارد و کندی آن به ورود کلسیم خارج سلولی از طریق کانال های کلسیم کند که به وسیله آنتاگونیست های کلسیم مسدود نیست بستگی دارد. با استفاده از گیرنده های H 1 ، هیستامین باعث کاهش عضلات صاف دستگاه تنفسی از جمله برونش ها می شود. در دستگاه تنفسی فوقانی ، گیرنده های هیستامین H1 بیشتری نسبت به پایین وجود دارد که از نظر شدت برونکاسپاسم در برونشیول ها در طول تعامل هیستامین با این گیرنده ها قابل توجه است. در نتیجه هیستامین انسداد برونش ایجاد می شود تأثیر مستقیم به عضلات صاف دستگاه تنفسی ، با گیرنده های هیستامین H 1 واکنش نشان می دهند. علاوه بر این ، از طریق گیرنده های H 1 ، هیستامین ترشح مایعات و الکترولیت ها را در مجاری هوایی افزایش می دهد و باعث افزایش تولید مخاط و ادم راه های هوایی می شود. بیماران مبتلا به آسم برونشال نسبت به افراد سالم هنگام انجام آزمایش تحریک هیستامین 100 برابر نسبت به افراد سالم حساسیت دارند.
در اندوتلیوم عروق کوچک (رگهای پس از مویرگی) ، اثر گشادکننده عروقی هیستامین از طریق گیرنده های H 1 در واکنش های آلرژیک از نوع ریژین (از طریق گیرنده های H2 سلولهای عضلانی صاف ورمها ، از طریق مسیر آدنیلات سیکلاز) واسطه می یابد. فعال شدن گیرنده های H1 (در طول مسیر فسفولیپاز) منجر به افزایش سطح داخل سلولی کلسیم می شود ، که به همراه دیاسیل گلیسرول ، فسفولیپاز A 2 را فعال می کند و باعث اثرات زیر می شود.
انتشار محلی فاکتور آرامش بخش اندوتلیوم. به سلولهای عضله صاف همسایه نفوذ کرده و گوانیلات سیکلاز را فعال می کند. در نتیجه ، غلظت پروتئین کیناز وابسته به cGMP با cGMP فعال می شود که منجر به کاهش کلسیم داخل سلولی می شود. با کاهش همزمان سطح کلسیم و افزایش سطح cGMP ، سلولهای عضلانی صاف ونول های بعد از عروق آرام می شوند که منجر به ایجاد ادم و اریتم می شود.
هنگامی که فسفولیپاز A2 فعال می شود ، سنتز پروستاگلاندین ها ، به طور عمده عروق پروستاسیکلین ، افزایش می یابد ، که همچنین به شکل گیری ادم و اریتم کمک می کند.
طبقه بندی آنتی هیستامین ها
چندین طبقه بندی آنتی هیستامین (انسداد گیرنده هیستامین H 1) وجود دارد ، اگرچه یکی از آنها به طور کلی پذیرفته نمی شود. طبق یکی از محبوب ترین طبقه بندی ها ، آنتی هیستامین ها در زمان ایجاد به داروهای نسل I و II تقسیم می شوند. داروهای نسل I برخلاف داروهای غیر آرام بخش نسل دوم ، آرام بخش (با اثر جانبی غالب) نیز خوانده می شوند. آنتی هیستامین های نسل اول شامل: دیفن هیدرامین (دیفن هیدرامین *) ، پرومتازین (دیپرازین * ، پیپولفن *) ، کلماستین ، کلروپیرامین (سوپرستین *) ، چیفنادین (فنکارول *) ، سولفینادین (بیکارفن *). آنتی هیستامینهای نسل دوم: terfenadine *، astemizole *، cetirizine، loratadine، ebastine، cyproheptadine، oxatomide * 9، azelastine، acrivastine، mehhydroline، dimetinden.
در حال حاضر ، مرسوم است که نسل سوم آنتی هیستامین ها را جدا کنید. این داروها به طور بنیادی جدید شامل می شوند - متابولیت های فعال ، که علاوه بر فعالیت آنتی هیستامین بالا ، عدم وجود یک داروی آرام بخش و خاصیت قلبی و سمی داروهای نسل دوم مشخص می شوند. Fexofenadine (telfast *) ، desloratadine به نسل سوم آنتی هیستامین ها گفته می شود.
علاوه بر این ، ساختار شیمیایی آنتی هیستامین ها به چندین گروه (اتانول آمین ها ، اتیلن دی آمین ها ، آلکیلامینین ها ، مشتقات آلفاکاربولین ، کینوکلیدین ، \u200b\u200bفنوتیازین * ، پیپرازین * و پیپریدین *) تقسیم می شوند.
مکانیسم عمل و اثرات اصلی دارویی آنتی هیستامین ها
اکثر آنتی هیستامین های مورد استفاده دارای خاصیت دارویی خاصی هستند که آنها را به عنوان یک گروه جداگانه توصیف می کند. از جمله این موارد می توان به موارد زیر اشاره کرد: ضد پرفشاریک ، ضد احتقان ، ضد اسپاسم ، آنتی کولینرژیک ، ضد عفونی کننده ، آرام بخش و بی حسی کننده موضعی و همچنین جلوگیری از برونکواسپاسم ناشی از هیستامین.
آنتی هیستامین ها آنتاگونیست گیرنده های هیستامین H 1 هستند ، و میل آنها به این گیرنده ها به طور قابل توجهی پایین تر از هیستامین است (جدول 19-2). به همین دلیل است که این داروها قادر به جابجایی هیستامین مرتبط با گیرنده نیستند ، آنها فقط گیرنده های غیرمجاز یا آزاد شده را مسدود می کنند.
جدول 19-2.اثربخشی مقایسه ای آنتی هیستامین ها با توجه به میزان محاصره ح 1گیرنده های هیستامین
 بر این اساس ، مسدود کننده ها ح 1گیرنده های هیستامین در جلوگیری از واکنش های آلرژیک از نوع فوری مؤثر است و در صورت واکنش ایجاد شده از انتشار قسمت های جدید هیستامین جلوگیری می شود. اتصال آنتی هیستامین ها به گیرنده ها قابل برگشت است و تعداد گیرنده های مسدود شده به طور مستقیم با غلظت دارو در محل گیرنده متناسب است.
بر این اساس ، مسدود کننده ها ح 1گیرنده های هیستامین در جلوگیری از واکنش های آلرژیک از نوع فوری مؤثر است و در صورت واکنش ایجاد شده از انتشار قسمت های جدید هیستامین جلوگیری می شود. اتصال آنتی هیستامین ها به گیرنده ها قابل برگشت است و تعداد گیرنده های مسدود شده به طور مستقیم با غلظت دارو در محل گیرنده متناسب است.
مکانیسم عملکرد آنتی هیستامین ها می تواند به صورت یک طرح ارائه شود: محاصره گیرنده H1 - محاصره مسیر فسفوئینوزید در سلول - محاصره اثرات هیستامین. اتصال داروها به گیرنده هیستامین H 1 منجر به محاصره گیرنده ها می شود ، یعنی. در اتصال هیستامین به گیرنده و راه اندازی آبشار در سلول در طول مسیر فسفوئینوزید تداخل دارد. بنابراین ، اتصال داروی آنتی هیستامین به گیرنده باعث کند شدن فعال شدن فسفولیپاز C می شود ، که منجر به کاهش شکل گیری اینوزیتول تری فسفات و دیاسیل گلیسرول از فسفاتیدیلینوزیتول می شود و در نتیجه ، آزاد شدن کلسیم از انبارهای داخل سلولی کاهش می یابد. کاهش رها شدن کلسیم از اندامک های داخل سلولی به داخل سیتوپلاسم در انواع مختلف سلول منجر به کاهش نسبت آنزیم های فعال شده واسطه اثرات هیستامین در این سلول ها می شود. در عضلات صاف برونشها (و همچنین دستگاه گوارش و عروق بزرگ) ، فعال شدن کیناز وابسته به کلسیم و کولودودولین زنجیره های سبک میوزین کند می شود. این امر از انقباض عضلات صاف ناشی از هیستامین ، به ویژه در بیماران مبتلا به آسم جلوگیری می کند. با این حال ، با آسم برونش ، غلظت هیستامین در بافت ریه به حدی است که بلوک کننده های مدرن N 1 قادر نیستند با استفاده از این مکانیسم اثرات هیستامین روی برونش ها را مسدود کنند. در سلولهای اندوتلیال کلیه ونول های پس از عروق ، آنتی هیستامین ها اثر مهمی از عروق هیستامین (مستقیم و از طریق پروستاگلاندین ها) در واکنش های آلرژیک موضعی و عمومی را مهار می کنند (هیستامین نیز از طریق گیرنده های هیستامین صاف کننده H2 سلول های عضله صاف عمل می کند
ونول در امتداد مسیر آدنیلات سیکلاز). محاصره گیرنده های هیستامین H 1 در این سلول ها از افزایش سطح کلسیم داخل سلولی جلوگیری می کند و در نهایت باعث کاهش سرعت فعال سازی فسفولیپاز A2 می شود که منجر به ایجاد اثرات زیر می شود:
کاهش انتشار موضعی فاکتور آرامش بخش اندوتلیوم ، که به سلولهای عضله صاف همسایه نفوذ کرده و سیکلاز گوانلات را فعال می کند. مهار فعال سازی گانیلات سیکلاز باعث کاهش غلظت cGMP می شود ، سپس کسری پروتئین کیناز وابسته به cGMP فعال می شود ، که از کاهش سطح کلسیم جلوگیری می کند. در عین حال ، عادی سازی کلسیم و cGMP مانع از شل شدن سلول های عضلانی صاف ونول های پس از عروق می شود ، یعنی از بروز ورم و اریتم ناشی از هیستامین جلوگیری می کند.
کاهش کسری فعال فسفولیپاز A2 و کاهش سنتز پروستاگلاندین ها (عمدتا پروستاسیکلین) ، گشاد شدن عروق مسدود شده است که با مکانیسم دوم عمل بر روی این سلول ها از بروز ورم و اریتم ناشی از هیستامین جلوگیری می کند.
بر اساس مکانیسم عملکرد آنتی هیستامین ها ، این داروها باید به منظور جلوگیری از واکنش های آلرژیک از نوع راژین تجویز شوند. قرار گرفتن این داروها با یک واکنش آلرژیک که ایجاد شده است ، کمتر موثر است ، زیرا آنها علائم آلرژی ایجاد شده را از بین نمی برند ، اما مانع از بروز آنها می شوند. مسدود کننده های گیرنده هیستامین H 1 مانع از واکنش عضلات صاف برونش ها به هیستامین ، کاهش خارش و جلوگیری از گسترش عروق کوچک و نفوذپذیری آنها توسط واسطه هیستامین می شوند.
فارماکوکینتیک آنتی هیستامین ها
فارماکوکینتیک مسدود کننده های گیرنده هیستامین H1 در نسل اول اساساً با فارماکوکینتیک داروهای نسل دوم متفاوت است (جدول 19-3).
نفوذ آنتی هیستامین های نسل اول از طریق BBB منجر به بروز یک اثر آرام بخش برجسته می شود که یک اشکال قابل توجه داروهای این گروه محسوب می شود و استفاده از آنها را به میزان قابل توجهی محدود می کند.
آنتی هیستامین های نسل II با آبگریزگی نسبی مشخص می شوند و بنابراین به BBB نفوذ نمی کنند و بنابراین ، اثر آرام بخش ایجاد نمی کنند. مشخص شده است كه 80٪ آستمیزول * 14 روز پس از آخرین دوز و ترفنادین * - پس از 12 روز دفع می شود.
یونیزاسیون دیفن هیدرامین در مقادیر pH فیزیولوژیکی و تعامل غیر اختصاصی فعال با سرم
آلبومین خوراکی تأثیر آن را بر روی گیرنده های هیستامین H 1 که در بافت های مختلف واقع شده است ، تعیین می کند که منجر به عوارض جانبی کاملاً برجسته این دارو می شود. در پلاسمای خون ، حداکثر غلظت داروها 4 ساعت پس از تجویز آن تعیین می شود و برابر با 75-90 نانوگرم در لیتر (با دوز 50 میلی گرم) است. نیمه عمر حذف 7 ساعت است.
غلظت اوج كلماستین 3-5 ساعت پس از دوز خوراکی یك میلی گرم 2 میلی گرم حاصل می شود. نیمه عمر حذف 4-6 ساعت است.
ترفنادین * به سرعت در اثر بلع جذب می شود. متابولیزه در کبد. حداکثر غلظت در بافت ها پس از 0.5-1-2 ساعت پس از مصرف دارو مشخص می شود ، نیمه عمر آن است
حداکثر میزان آسممیزول بدون تغییر * در طی 1-4 ساعت پس از مصرف دارو ذکر می شود. غذا 60 درصد جذب آسممیزول * را کاهش می دهد. غلظت اوج داروها در خون با تجویز خوراکی یکبار پس از 1 ساعت اتفاق می افتد نیمه عمر دارو 104 ساعت است و هیدروکسیاستمیزول و نوراستیمیزول متابولیت های فعال آن هستند. Astemizole * به مقدار کمی در شیر مادر از جفت عبور می کند.
حداکثر غلظت اگزاتومید * در خون 2-4 ساعت پس از تجویز تعیین می شود. نیمه عمر حذف 48-32 ساعت است. مسیر اصلی متابولیک هیدروکسیلاسیون آروماتیک و دیالیزلاسیون اکسیداتیو روی نیتروژن است. 76٪ از داروی جذب شده به آلبومین پلاسما متصل است ، از 5 تا 15٪ در شیر مادر دفع می شود.
جدول 19-3.پارامترهای فارماکوکینتیک برخی از آنتی هیستامین ها
 حداکثر میزان ستیریزین در خون (0.3 میکروگرم در میلی لیتر) 30-60 دقیقه پس از مصرف این دارو با دوز 10 میلی گرم تعیین می شود. کلیه
حداکثر میزان ستیریزین در خون (0.3 میکروگرم در میلی لیتر) 30-60 دقیقه پس از مصرف این دارو با دوز 10 میلی گرم تعیین می شود. کلیه
ترخیص کالا از گمرک سترییرین 30 میلی گرم در دقیقه ، نیمه عمر حدود 9 ساعت است .این دارو به طور پایدار به پروتئین های خون متصل می شود.
غلظت اوج آکریواستین در پلاسما به 1.4-2 ساعت پس از تجویز رسیده است. نیمه عمر 1.5-1.7 ساعت است. دو سوم دارو به صورت بدون تغییر توسط کلیه ها دفع می شود.
لوراتادین به خوبی در دستگاه گوارش جذب می شود و پس از 15 دقیقه در پلاسمای خون مشخص می شود. غذا بر میزان جذب داروها تأثیر نمی گذارد. نیمه عمر دارو 24 ساعت است.
آنتی هیستامین های نسل اول
برای مسدود کننده های گیرنده های H 1 از تولید هیستامین I ، برخی از ویژگی ها مشخصه هستند.
عمل آرام بخش.اکثر آنتی هیستامین های نسل اول ، که به راحتی در چربیها حل می شوند ، از طریق BBB به خوبی نفوذ می کنند و به گیرنده های H 1 مغز متصل می شوند. ظاهرا ، یک اثر آرام بخش با محاصره گیرنده های سروتونین مرکزی و کولینرژیک مرکزی ایجاد می شود. درجه پیشرفت اثر آرام بخش از متوسط \u200b\u200bتا شدید متفاوت است و در هنگام ترکیب با الکل و داروهای روانگردان افزایش می یابد. برخی از داروها در این گروه به عنوان قرص خواب آور (داکسی ملامین) استفاده می شوند. به ندرت ، به جای آرام بخش ، اضطراب روانگردان (بیشتر در دوزهای درمانی متوسط \u200b\u200bدر کودکان و در دوزهای سمی زیاد در بزرگسالان) رخ می دهد. با توجه به تأثیر آرام بخش داروها ، در دوره کاری که نیاز به توجه دارد ، قابل استفاده نیستند. همه مسدودکننده های گیرنده H 1 از تولید هیستامین I اثرات داروهای آرام بخش و خواب آور ، داروهای مسکن و مواد مخدر غیر مواد مخدر ، مهار کننده های مونوآمین اکسیداز و الکل را تقویت می کنند.
اثر ضد اضطرابذاتی در هیدروکسیزین. احتمالاً این اثر به دلیل سرکوب فعالیت برخی از قسمتهای سازندهای زیر قشر مغز توسط هیدروکسیزین ایجاد می شود.
عمل شبیه به آتروپین.این اثر با محاصره گیرنده های مایع کولینرژیک ، مشخصه ترین اتانول آمین ها و اتیلن دی آمین ها همراه است. خشکی دهان ، احتباس ادرار ، یبوست ، تاکی کاردی و اختلال در بینایی از خصوصیات آن است. در رینیت غیر آلرژیک ، اثر این داروها به دلیل محاصره گیرنده های M- کولینرژیک افزایش می یابد. با این وجود ، به دلیل افزایش ویسکوزیته خلط ، که برای آسم برونش خطرناک است ، می توان انسداد برونش را افزایش داد. مسدود کننده های گیرنده هیستامین H 1 ژن می تواند گلوکوم را تشدید کرده و باعث احتباس ادرار حاد در آدنوم پروستات شود.
عمل ضد میکروبی و ضد پمپاژ.این اثرات همچنین ممکن است با یک عملكرد ضد كولینرژیك مركزی این داروها مرتبط باشد. دیفن هیدرامین ، پرومتازین ، سیکلیزین * ، mekli-
zine * تحریک گیرنده های دهلیزی را کاهش داده و عملکرد لابیرنت را مهار می کند ، بنابراین می تواند برای بیماری حرکتی مورد استفاده قرار گیرد.
برخی از انسداد گیرنده های هیستامین H 1 به دلیل محاصره گیرنده های مرکزی کولینرژیک مرکزی ، علائم پارکینسونیسم را کاهش می دهد.
اثر ضد تعرض.بیشترین مشخصه دیفن هیدرامین ، به دلیل اقدام مستقیم بر روی مرکز سرفه در مدولاپل موربن محقق می شود.
عمل ضد عفونی کننده.Cyproheptadine بیشترین میزان آن را دارد ، بنابراین برای میگرن استفاده می شود.
اثر محاصره گیرنده های 1-آدرنالین با استفاده از عروق محیطی به ویژه مشخصه آماده سازی فنوتیازین است. این می تواند به کاهش موقتی فشار خون منجر شود.
بی حسی موضعیعمل مشخصه اکثر داروها در این گروه است. تأثیر بی حسی موضعی دیفن هیدرامین و پرومتازین نسبت به نووکائین * قوی تر است.
تاکیفیلاکسی- کاهش اثر آنتی هیستامین با مصرف طولانی مدت ، تأیید نیاز به داروهای متناوب هر 2-3 هفته.
فارماکودینامیک مسدود کننده های H 1 از تولید هیستامین I
همه مسدودکننده های گیرنده H1 مربوط به نسل I هیستامین I ، لیپوفیلیک هستند و علاوه بر گیرنده های H 1 هیستامین ، گیرنده های M- کولینرژیک و گیرنده های سروتونین را نیز مسدود می کنند.
هنگام تجویز مسدود کننده های گیرنده هیستامین ، دوره فاز آلرژی باید در نظر گرفته شود. مسدود کننده های هیستامین H1 گیرنده های هیستامین به طور عمده برای جلوگیری از تغییرات پاتوژنتیک در صورت ملاقات مورد انتظار یک بیمار با آلرژن باید استفاده شود.
مسدود کننده های گیرنده هیستامین H1 نسل 1 بر سنتز هیستامین تأثیر نمی گذارد. در غلظت های بالا ، این داروها می توانند باعث دفع دفع سلول های ماست سل و خارج شدن هیستامین از آنها شوند. مسدود کننده های گیرنده هیستامین H 1 در جلوگیری از عملکرد هیستامین نسبت به از بین بردن اثرات آن مؤثر است. این داروها واکنش عضلات صاف برونشها به هیستامین را کاهش می دهند ، خارش را کاهش می دهند ، مانع از افزایش انبساط هیستامین عروقی و افزایش نفوذپذیری آنها می شوند و ترشح غدد درون ریز را کاهش می دهند. ثابت شده است که مسدود کننده های گیرنده های H 1 از نوع هیستامین I ، اثر برونکودیله کننده مستقیمی دارند و از همه مهمتر ، آنها مانع از انتشار هیستامین از ماست سل ها و بازوفیل های خون می شوند ، که پایه ای برای استفاده از این داروها محسوب می شود.
به عنوان عوامل پیشگیری کننده. در دوزهای درمانی ، آنها تاثیری در سیستم قلبی عروقی ندارند. با تجویز داخل وریدی اجباری ، آنها می توانند باعث کاهش فشار خون شوند.
مسدود کننده های گیرنده H 1 از تولید هیستامین I در پیشگیری و درمان رینیت آلرژیک (راندمان حدود 80٪) ، ملتحمه ، خارش ، درماتیت و کهیر ، آنژیوادم ، برخی از انواع اگزما ، شوک آنافیلاکتیک ، با ورم ناشی از هیپوترمی مؤثر است. مسدود کننده های گیرنده هیستامین نسل اول در ارتباط با سمپاتومیمتیکس در رینوره آلرژیک استفاده می شود. مشتقات پیپراازین * و فنوتیازین * برای جلوگیری از حالت تهوع ، استفراغ و سرگیجه ناشی از حرکات ناگهانی ، با بیماری منییر ، استفراغ بعد از بیهوشی ، بیماری پرتودرمانی و استفراغ صبحگاهی در زنان باردار استفاده می شود.
استفاده موضعی از این داروها اثرات ضد انعقادی ، بی حسی و ضد درد را در نظر می گیرد. استفاده از آنها برای مدت طولانی توصیه نمی شود ، زیرا بسیاری از آنها قادر به ایجاد حساسیت هستند و اثر حساسیت به نور دارند.
فارماکوکینتیک انسداد کننده های هیستامین I از نسل 1
مسدود کننده های گیرنده های H1 مربوط به نسل هیستامین I در مدت کوتاه عمل با داروهای نسل دوم با شروع نسبتاً سریع اثر بالینی متفاوت است. تأثیر این داروها به طور متوسط \u200b\u200b30 دقیقه پس از مصرف دارو ایجاد می شود ، طی 1-2 ساعت به اوج می رسد مدت زمان عملکرد آنتی هیستامین های نسل اول 4-12 ساعت است. مدت زمان کوتاه اثر کلینیکی آنتی هیستامین های نسل اول ، اول از همه با روزه همراه است. متابولیسم و \u200b\u200bدفع توسط کلیه ها.
بیشتر مسدود کننده های گیرنده هیستامین H1 نسل اول به خوبی در دستگاه گوارش جذب می شوند. این داروها به BBB ، جفت نفوذ می كنند و همچنین به شیر مادر منتقل می شوند. بیشترین غلظت این داروها در ریه ها ، کبد ، مغز ، کلیه ها ، طحال و ماهیچه ها مشاهده می شود.
اکثر مسدود کننده های گیرنده H 1 از تولید هیستامین I در کبد توسط 70-90٪ متابولیزه می شوند. آنها آنزیم های میکروزومی را القا می کنند ، که با مصرف طولانی مدت می توانند اثر درمانی آنها و همچنین تأثیر داروهای دیگر را کاهش دهند. متابولیت های بسیاری از آنتی هیستامین ها در طی 24 ساعت با ادرار دفع می شوند و فقط مقادیر کمی بدون تغییر است.
عوارض جانبی و موارد منع مصرف
عوارض جانبی ناشی از مسدود کننده های گیرنده H1 نسل هیستامین I در جدول ارائه شده است. 19-4.
جدول 19-4.واکنشهای دارویی نامطلوب آنتی هیستامینهای نسل اول
 دوزهای زیادی از مسدود کننده های گیرنده هیستامین H 1 می تواند باعث بروز اضطراب و تشنج بخصوص در کودکان شود. با این علائم ، از باربیتوراتها قابل استفاده نیستند ، زیرا این امر باعث ایجاد یک اثر افزودنی و مهار قابل توجه در مرکز تنفس می شود. سیکلیزین * و کلروسیسیلین * دارای اثرات تراتوژنیک هستند ، بنابراین نمی توان از آنها برای استفراغ در زنان باردار استفاده کرد.
دوزهای زیادی از مسدود کننده های گیرنده هیستامین H 1 می تواند باعث بروز اضطراب و تشنج بخصوص در کودکان شود. با این علائم ، از باربیتوراتها قابل استفاده نیستند ، زیرا این امر باعث ایجاد یک اثر افزودنی و مهار قابل توجه در مرکز تنفس می شود. سیکلیزین * و کلروسیسیلین * دارای اثرات تراتوژنیک هستند ، بنابراین نمی توان از آنها برای استفراغ در زنان باردار استفاده کرد.
تداخلات دارویی
مسدود کننده های گیرنده هیستامین H1 نسل 1 اثرات ضد درد های مواد مخدر ، اتانول ، قرص های خواب ، آرامبخش ها را تقویت می کنند. ممکن است باعث افزایش عملکرد محرکهای CNS در کودکان شود. با استفاده طولانی مدت ، این داروها باعث کاهش اثربخشی استروئیدها ، ضد انعقادها ، فنیل بوتازون (بوتادیون *) و سایر داروهای متابولیزه در کبد می شوند. مصرف ترکیبی آنها با آنتی کولینرژیک می تواند منجر به افزایش بیش از حد اثرات آنها شود. مهارکننده های MAO اثر آنتی هیستامین ها را تقویت می کنند. برخی از داروهای نسل اول اثرات آدرنالین و نوراپی نفرین را بر روی سیستم قلبی عروقی تقویت می کنند. برای جلوگیری از شوک آنافیلاکسی ، مسدود کننده های گیرنده H1 مربوط به نسل هیستامین I برای پیشگیری از علائم بالینی آلرژی ، به ویژه رینیت ، که اغلب همراه آسم برونشی آتوپیک همراه است ، تجویز می شود.
آنتی هیستامین ها داروها نسل دوم و سوم
داروهای نسل دوم شامل terfenadine * ، astemizole * ، cetirizine ، mevvipazin * ، fexofenadine ، loratadine ، ebastin و نسل سوم انسداد گیرنده های هیستامین H 1 - فکسوفنادین (telfast *) است.
ویژگی های زیر از مسدود کننده های گیرنده های H1 ژن های هیستامین II و III قابل تشخیص است:
ويژگي بالا و وابستگي زيادي براي گيرنده هاي هيستامين H 1 بدون تاثيري بر روي گيرنده هاي سروتونين و M- كولينرژيك.
شروع سریع اثر بالینی و مدت زمان عمل ، که معمولاً با درجه بالایی از اتصال پروتئین ، تجمع دارو یا متابولیت آن در بدن و از بین بردن تأخیر انجام می شود.
کم کردن آرامش در هنگام استفاده از داروها در دوزهای درمانی. برخی از بیماران ممکن است خواب آلودگی متوسط \u200b\u200bرا تجربه کنند ، که بندرت علت ترک دارو است.
فقدان تاکیفیلاکسی با استفاده طولانی مدت؛
امکان مسدود کردن کانال های پتاسیم سلول های سیستم هدایت قلب که همراه با افزایش فاصله است Q-Tو نقض ریتم قلب (تاکی کاردی بطنی از نوع پیروت).
در جدول 19-5 ویژگی مقایسه ای برخی از مسدود کننده های گیرنده H1 نسل هیستامین II را نشان می دهد.
جدول 19-5.ویژگی های مقایسه ای مسدود کننده های گیرنده H1 گیرنده هیستامین II
 انتهای جدول 19-5
انتهای جدول 19-5
 فارماکودینامیک مسدود کننده های گیرنده H از تولید هیستامین II
فارماکودینامیک مسدود کننده های گیرنده H از تولید هیستامین II
Astemizole * و terfenadine * فعالیت کولین و β- مسدود کننده ندارند. Astemizole * گیرنده های α-آدرنو و سروتونین را تنها در دوزهای زیاد مسدود می کند. مسدود کننده های گیرنده هیستامین H1 ژن II دارای اثر درمانی ضعیفی در آسم برونش است ، زیرا نه تنها هیستامین ، بلکه لکوترین ها ، فاکتور فعال سازی پلاکت ، سیتوکین ها و سایر واسطه های ایجاد کننده بیماری باعث ایجاد عضلات صاف برونش ها و غدد برونش می شوند. استفاده از تنها مسدود کننده های گیرنده هیستامین H 1 تسکین کامل برونکواسپاسم از پیدایش آلرژی را تضمین نمی کند.
فارماکوکینتیک مسدود کننده های گیرنده های H1 نسل هیستامین IIهمه انسداد گیرنده های گیرنده هیستامین H1 برای مدت طولانی (24-48 ساعت) عمل می کنند ، و زمان توسعه اثر اندک است - 30-60 دقیقه. حدود 80٪ آستمیزول * 14 روز پس از آخرین دوز و ترفنادین * بعد از 12 روز دفع می شود. اثر تجمعی این داروها ، بدون تغییر در عملکرد سیستم عصبی مرکزی ، به آنها اجازه می دهد تا به طور گسترده ای در عمل سرپایی در بیماران مبتلا به گرده بینی ، کهیر ، رینیت ، نورودرماتیت و غیره مورد استفاده قرار گیرند. مسدود کننده های گیرنده هیستامین H1 نسل II در معالجه بیماران مبتلا به آسم برونشال با انتخاب دوز فردی استفاده می شود.
برای انسداد گیرنده های H 1 هیستامین از نسل دوم ، اثر قلبی و سمی ناشی از بلوک
کانال های پتاسیم کاردیومیوسیتها و با طولانی تر کردن فاصله بیان می شوند Q-Tو آریتمی در یک الکتروکاردیوگرام - سایپرز ، باشگاه دانش
خطر ابتلا به این عارضه جانبی است توسط ترکیبی از آنتی هیستامین با بازدارنده های سیتوکروم P-450 3A4 (. عدد پی 1.3) افزایش یافته است: داروهای ضد قارچ (کتوکونازول و ایتراکونازول *)، ماکرولیدها (اریترومایسین، oleandomycin و کلاریترومایسین)، داروهای ضد افسردگی (فلوکستین، سرترالین و پاروکستین) ، با استفاده از آب گریپ فروت ، و همچنین در بیمارانی که دارای عملکرد شدید کبد هستند. استفاده ترکیبی از ماکرولیدهای فوق با آستمیزول * و ترفنادین * در 10٪ موارد منجر به اثر قلبی و سمی ناشی از طولانی شدن فاصله می شود. Q-Tآزیترومایسین و دریترومایسین * ماکرولیدهایی هستند که مانع از ایزوآنزیم 3A4 نمی شوند ، و بنابراین ، باعث طولانی شدن فاصله نمی شوند. Q-Tدر حالی که گیرنده های هیستامین نسل دوم H 1 را با مسدود کننده ها مصرف می کنید.
(P. Creticos ، 1993).
نسل اول - روی گیرنده های هیستامین محیطی و مرکزی H1 عمل کنید ، باعث ایجاد یک اثر آرام بخش می شوید ، اثر ضد آلرژی دیگری ندارید.
- بامیپین ( سوونتولپماد)
- dimetinden ( Fenistil)
- دیفن هیدرامین ( دیمیمدرول, بنادریل)
- کلماستین ( تاویگیل)
- متی هیدرولین ( دیازولین ، Omeril)
- اکساتومید ( Tinset)
- پرومتازین ( پیپولفن, دیپرازین)
- فنیرامین ( هوس)
- چیفنادین ( فنکارول)
- کلروپیرامین ( سوپراستین)
با عمل ضد سروتین
- دیمبون ( Dimebone)
- ستاستین ( لودریکس)
- سیپروهپتادین ( پریتول)
نسل 2 - روی گیرنده های هیستامین عمل کرده و غشای سلول غشایی را تثبیت کنید.
- ketotifen ( زادیتن و غیره)
نسل 3 - فقط روی گیرنده های هیستامین محیطی H1 عمل کنید ، یک اثر آرام بخش ایجاد نکنید ، غشاء سلول ماست سل را تثبیت کنید و یک اثر ضد آلرژی اضافی داشته باشید.
- آکریواستین ( Semprex)
- آستمیزول ( Hismanal، Histalong، Astemisan، Astelong)
- ترفنادین ( Trexyl, تریدین, توفرین)
- fexofenadine ( Telfast)
- لوراتادین ( کلاریتین)
- ستیریزین ( زیرتک)
- ebastin ( کاستین)
- آکلاستین ( آلرژیک)
- لوووکاستین ( Histimet)
جدول 2 خصوصیات آنتی هیستامین های مدرن.
جدول 3 معیارهای انتخاب آنتی هیستامین ها
1- امکان انتخاب دارو با اثر ضد آلرژی اضافی:
- رینیت آلرژیک در طول سال
- رینیت آلرژیک فصلی (ملتحمه) با مدت زمان تشدید فصلی\u003e 2 هفته؛
- کهیر مزمن؛
- درماتیت آتوپیک؛
- درماتیت تماسی آلرژیک؛
- سندرم آتوپیک اولیه در کودکان.
2. بیمار مشکلات خاصی دارد:
- کودکان زیر 12 سال:
- لوراتادین ( کلاریتین)
- ستیریزین ( زیرتک)
- ترفنادین ( Trexyl)
- آستمیزول ( Hismanal)
- dimetinden ( Fenistil)
- کودکان 1-4 ساله مبتلا به سندرم آتوپیک اولیه:
- ستیریزین ( زیرتک)
- لوراتادین ( کلاریتین)
- زنان باردار:
- لوراتادین ( کلاریتین)
- fexofenadine ( Telfast)
- آستمیزول ( Hismanal)
- زنان در دوران شیردهی:
- کلماستین ( تاویگیل)
- فنیرامین ( Avil)
- بیماران مبتلا به نارسایی کلیوی:
- لوراتادین ( کلاریتین)
- آستمیزول ( Hismanal)
- ترفنادین ( Trexyl)
- بیماران با اختلال در عملکرد کبد:
- لوراتادین ( کلاریتین)
- ستیریزین ( Zytrec)
- fexofenadine ( Telfast)
· آنتی هیستامین ها
- ... از نظر تاریخی ، اصطلاح "آنتی هیستامین" به معنای داروهایی است که گیرنده های H1- هیستامین را مسدود می کند ، و داروهایی که بر روی گیرنده های H2-histamine عمل می کنند و به عنوان داروهای ضد عفونی کننده استفاده می شوند (سایمتیدین ، \u200b\u200bرانیتیدین ، \u200b\u200bفاموتیدین و غیره) H2 نامیده می شوند. - مسدود کننده های هیستامین.
در سال 1942 ، اولین آنتاگونیست های گیرنده N ایجاد شد که شرایط مورد نیاز را برآورده کرد مواد مخدر. از این دوره ، عصر استفاده گسترده از آنتی هیستامین ها در اقدامات گسترده پزشکی آغاز شد.
آنتاگونیست های گیرنده گیرنده N (یا داروهای نسل اول) به طور عمده توسط 6 گروه از ترکیبات شیمیایی مشتق شده از اتانولامین ، فنوتیازین ، اتیلن دی آمین ، آلکیلامین ، پیپرازین ، پیپریدین ارائه شده است. در همین زمان ، تاکنون چندین دهم از این داروها در بازار جهانی داروسازی وجود داشتند.
این وضعیت ناشی از برخی خصوصیات ویژه مشترک آنتاگونیست های گیرنده H نسل اول بوده است. مهمترین آنها را می توان به شرح زیر خلاصه کرد. این داروها در دوزهای درمانی ، گیرنده های H را به طور نسبتاً ضعیفی متصل می كنند ، آنتاگونیست های هیستامین رقابتی ، كه اثر نسبتاً كوتاه مدت عمل آنها و لزوم استفاده از دوزهای درمانی مكرر را در طول روز توضیح می دهد.
داروهای نسل I از انتخاب بسیار بالایی در عمل برخوردار نیستند و بنابراین ، در دوزهای درمانی می توانند گیرنده های واسطه های دیگر (گیرنده های M- کولینرژیک ، گیرنده های 5HT ، گیرنده های α- آدرنرژیک ، گیرنده های D) را مسدود کنند. عوارض جانبی (در سیستم قلبی عروقی ، دستگاه گوارش ، بینایی ، غشاهای مخاطی و غیره). تأثیرات اصلی این داروها که از سد خونی مغزی عبور کرده و دارای اثر آرام بخش و همچنین تحریک اشتها هستند ، به خوبی شناخته شده است. یک خاصیت نامطلوب بسیار مهم داروهای نسل اول تاکی فیلاکسی است ، یعنی کاهش اثر آنتی هیستامین با مصرف طولانی مدت (بیش از 7-10 روز). به همین دلیل حضور تعداد زیادی از آنتاگونیست های گیرنده H در بازار دارویی مورد نیاز بود تا بتوانیم در طی درمان طولانی مدت ، یک داروی دیگر را جایگزین آن کنیم.
علیرغم خواص نامطلوب آنتاگونیست های گیرنده گیرنده H نسل اول ، این داروها هنوز به طور گسترده مورد استفاده قرار می گیرند و در برخی موارد حتی به دلایل پیشرفته پزشکی. با تجمع تجربه بالینی و دارویی ، معلوم شد که در برخی شرایط بالینی ، از خواصی که تحت شرایط عادی نامطلوب نیستند (اثر آرام بخش ، توانایی مسدود کردن انواع دیگر گیرنده ها ، مدت زمان کوتاه عمل) می تواند در اهداف درمانی استفاده شود ، درصورتی که می توان از کسری دوز استفاده کرد. مزیت بدون شک آنتاگونیست گیرنده های H نسل اول تنوع است فرم های دوزاز جمله تزریق علاوه بر این ، نمی توان تجربه پزشکی فاحش و همچنین هزینه نسبتاً کم این داروها را در مقایسه با داروهای جدیدترین نسل در نظر گرفت.
آنتی هیستامین های نسل اول: دیفن هیدرامین (دیفن هیدرامین، بنادریل، allergin)، کلماستین (Tavegil)، doxylamine (dekaprin، donormil)، diphenylpyraline، bromodiphenhydramine، دیمن هیدرینات (dedalon، DRAMAMINE) Chloropyramine (Suprastinum)، pyrilamine، antazoline، پیریلامین مالئات، brompheniramine، chloropheniramine، دکسکلرفنیرامین، فنیرامین (avil) ، mehhydrolin (diazolin) ، quifenadine (fenkarol) ، sequifenadine (bicarfen)، promethazine (fenergan، diprazine، pipolfen)، trimeprazine (teralen)، oxemazine، alimemazine، cyclizine، hydrol) سیپروهپتادین (پریتول).
خواص دارویی زیر برای مشخص ترین آنتی هیستامین های نسل 1 (آرام بخش ها) مشخص ترین است:
عمل آرام بخش، با این واقعیت مشخص می شود که بیشتر آنتی هیستامین های نسل اول ، به راحتی در چربیها حل می شوند ، به خوبی از طریق سد خونی مغز نفوذ کرده و به گیرنده های H1 مغز متصل می شوند. شاید اثر آرام بخش آنها از مسدود شدن گیرنده های سروتونین مرکزی و استیل کولین باشد. میزان بروز اثر آرام بخش نسل اول در داروهای مختلف و در بیماران مختلف از متوسط \u200b\u200bتا شدید متفاوت است و در هنگام ترکیب با الکل و داروهای روانگردان افزایش می یابد. بعضی از آنها به عنوان قرص خواب آور (داکسی ملامین) استفاده می شوند. به ندرت ، به جای آرام بخش ، اضطراب روانگردان (بیشتر در دوزهای درمانی متوسط \u200b\u200bدر کودکان و در دوزهای سمی زیاد در بزرگسالان) رخ می دهد. با توجه به تأثیر آرام بخش ، بیشتر داروها در حین کار مورد نیاز مورد استفاده قرار نمی گیرند. همه داروهای نسل اول اثرات داروهای آرام بخش و خواب آور ، داروهای مسکن و غیر مواد مخدر ، مهار کننده های مونوآمین اکسیداز و الکل را تقویت می کنند.
اثر ضد اضطرابمشخصه هیدروکسیزین ممکن است به دلیل سرکوب فعالیت در مناطق خاصی از ناحیه تحت قشر سیستم عصبی مرکزی باشد.
واکنشهای آتروپین مانندهمراه با خاصیت آنتی کولینرژیک داروها مهمترین اتانولامین ها و اتیلن دی آمین ها هستند. با خشکی دهان و نازوفارنکس ، احتباس ادرار ، یبوست ، تاکی کاردی و نقص بینایی بروز می یابد. این خواص اثربخشی داروهای مورد بحث برای رینیت غیر آلرژیک را فراهم می کند. در عین حال ، آنها می توانند انسداد در آسم برونش را افزایش دهند (به دلیل افزایش ویسکوزیته خلط) ، باعث تشدید گلوکوم شده و منجر به انسداد مفاصل در آدنوم پروستات و غیره می شوند.
اثر ضد حسی و ضد سرفههمچنین احتمالاً با اثر ضد کولینرژیک داروها در ارتباط است. برخی از آنتی هیستامین ها (دیفن هیدرامین ، پرومتازین ، سیکلیزین ، مکلزین) تحریک گیرنده های دهلیزی را کاهش داده و عملکرد لابیرنت را مهار می کنند ، بنابراین می توان از آن برای بیماری های حرکتی استفاده کرد.
تعدادی از مسدود کننده های H1-histamine علائم پارکینسونیسم را کاهش می دهندبه دلیل مهار مرکزی اثرات استیل کولین.
اثر ضد تعرضبیشترین ویژگی دیفن هیدرامین ، به دلیل اقدام مستقیم در مرکز سرفه در مدولاپل موربن محقق می شود.
اثر ضد عفونی کنندهدر درجه اول مشخصه سیپروهپتادین ، \u200b\u200bمیزان مصرف آن در میگرن را تعیین می کند.
اثر مسدود کننده α1با استفاده از گشاد شدن عروق محیطی ، به ویژه در سری آنتی هیستامین فنوتیازین ، می تواند به کاهش موقتی فشار خون در افراد حساس منجر شود.
عمل بی حسی موضعی (شبیه کوکائین)مشخصه بیشتر آنتی هیستامین ها (به دلیل کاهش نفوذپذیری غشاها برای یون های سدیم رخ می دهد). دیفن هیدرامین و پرومتازین بیهوشی موضعی قوی تر از نووکائین هستند. با این حال ، آنها دارای اثرات شبیه به کینیدین سیستمیک هستند ، که با طولانی کردن مرحله نسوز و توسعه تاکی کاردی بطنی آشکار می شوند.
تاکیفیلاکسیکاهش فعالیت آنتی هیستامین با مصرف طولانی مدت ، تأیید نیاز به جایگزینی داروها در هر 2-3 هفته.
باید توجه داشتآنتی هیستامین های نسل اول در مدت زمان کوتاه مدت از قرار گرفتن در معرض با شروع نسبتاً سریع اثر بالینی با نسل دوم متفاوت هستند. بسیاری از آنها به شکل های تزریقی در دسترس هستند.استراتژی برای ایجاد آنتی هیستامین های جدید پس از ناهمگونی گیرنده های H در اواخر دهه 60 تغییر یافت. معلوم شد که تظاهرات خارجی آلرژی با عمل هیستامین بر روی نوع 1 گیرنده انجام می شود. اگرچه در حال حاضر 4 نوع از این گیرنده ها شناخته شده اند ، اما مشخص است که تظاهرات خارجی یک واکنش آلرژیک نتیجه عمل هیستامین بر روی گیرنده های نوع 1 (گیرنده های H1) است. بنابراین ، وظیفه ایجاد انسداد گیرنده های بسیار انتخابی H1 در غیاب محاصره گیرنده های دیگر و از بین رفتن سایر خواص نامطلوب ، به ویژه آرام بخش و تاکیفیلاکسی بود.
در اواخر دهه 70 ، ترکیبی (ترفنادین) یافت شد که به طور تصادفی شرایط فوق را برآورده کرد. پس از آن ، لیست ترکیبات با چنین خواصی با عوامل جدیدی که گروه آنتاگونیست های گیرنده H1 از نسل دوم را تشکیل می دهند ، تکمیل شد ، که در آن زمان شامل آستمیزول ، لوراتادین ، \u200b\u200bسایترینین ، ابیاستین بود. اکنون ترفنادین و آستمیزول به دلیل داشتن یک اثر جانبی نامطلوب شناخته شده در سیستم قلبی عروقی ، بازار دارویی را ترک کرده اند.
همه نمایندگان داروهای نسل دوم متعلق به انواع مختلفی از ترکیبات شیمیایی دارای ویژگی های مشابهی هستند و این نشان دهنده مزیت های آنها نسبت به داروهای نسل اول است. داروهای نسل 2 میل زیادی به گیرنده های H1 دارند که بیشتر آنها مسدود کننده های غیر رقابتی هستند. ویژگی دوم نیاز به توضیح مختصر دارد. این فرضیه مبنی بر اینکه محاصره به دلیل اتصال انتخابی گیرنده H1 قابل رقابت نیست ، منطقی به نظر می رسد ، اما نه در منطقه مراکز فعال مسئول اتصال به هیستامین ، بلکه در مناطق دیگر. بنابراین ، هیستامین نمی تواند آنتاگونیست محدود شده به گیرنده را که مدت طولانی در حالت محدود نگه داشته می شود جابجا کند و مانع ایجاد گیرنده شود که هنگام تعامل با یک واسطه (هیستامین) اتفاق می افتد و برای انتقال سیگنال به سلول ضروری است.
بنابراین ، برای داروهای نسل دوم مشخصه است تمایل زیاد به گیرنده H1. استحکام اتصال آنتاگونیست با گیرنده H1 طول مدت عملکرد آن را تضمین می کند و بنابراین احتمال یک دوز واحد دارو در طول روز وجود دارد. با توجه به انتخاب بالای محاصره گیرنده های دقیقاً H1 ، داروهای نسل دوم در دوزهای درمانی گیرنده های واسطه های دیگر را مسدود نمی کنند و بر این اساس ، عوارض جانبی نامطلوب ندارند که مشخصه آنتاگونیست های گیرنده های H1 نسل اول باشد. خصوصیات فیزیکی و شیمیایی داروهای نسل دوم عملا می تواند نفوذ آنها را از طریق سد خونی-مغزی کاهش داده و یا به میزان قابل توجهی کاهش دهد و از این طریق اثرات مرکزی از جمله آرام بخش را از بین ببرد. حتی برای ستریزین ، که در تعدادی از مطالعات ، اثرات آرامبخش در درصد کمی بیشتر از گروههای دارونما نشان داده است ، این تأثیر غیر قابل مقایسه تر از پیش سازهای ستریزین - هیدروکسیزین است. سرانجام ، این داروها در بیشتر موارد تاكیفیلاکسی نشان نمی دهند ، یعنی می توانند مدت ها توسط بیماران بدون جایگزینی با سایر آنتی هیستامین ها استفاده شوند. همچنین ، این داروها می توانند برای نشانه های بالینی وسیع تری مورد استفاده قرار گیرند: در شرایط آلرژیک مزمن بدون تغییر یک آنتاگونیست به دیگری ، در آسم برونش ، همراه با تظاهرات که نیاز به انتصاب آنتاگونیست های گیرنده H1 دارد. سرانجام ، با ایجاد آنتاگونیست گیرنده های H1 از نسل دوم ، امکان استفاده از آنتی هیستامین ها توسط افراد مشغول فعالیت هایی که نیاز به توجه بیشتری دارند ، فراهم شده است ، که این امر به ویژه در زمان ما اهمیت دارد.
برخی از داروهای نسل اول در خصوصیات فردی آنها نزدیک به داروهای نسل دوم است. بنابراین ، به عنوان مثال ، آکریاستین ، استفاده از آن شامل استفاده کسری (3 بار در روز) ، یک مسدود کننده نسبتاً بسیار انتخابی گیرنده های H1 است ، فقط تا حدی متابولیزه می شود ، و بندرت اثر آرام بخش دارد. کلاس اصلی آنتی هیستامین ها که توسط محققان داخلی ایجاد شده است (M.D. Mashkovsky، M.E. Kaminka) مشتقات کینوکلیدین هستند. داروی مشهور این گروه ، فنسارول (chifenadine) نیز شباهت زیادی با داروهای نسل دوم با میل بالا برای گیرنده های H1 ، آرام بخش کم ، و مشخصات ایمنی مناسبی دارد. علاوه بر تأثیر آنتاگونیست بر روی گیرنده های H1 ، باعث افزایش فعالیت دیامینو اکسیداز (هیستامیناز) می شود و بنابراین به دلیل تخریب هیستامین که در طی یک واکنش آلرژیک آزاد می شود ، اثر ضد آلرژیک دیگری دارد.
آنتی هیستامین های نسل دوم: acrivastin (semprex) ، astemizole (gismanal) ، dimetinden (fenistil)، oxatomide (tinset)، terfenadine (bronal، histadine)، azelastine (allergodil)، levocabastine (histimet)، misolastine، loratadine (claritin) باستین (کستین) ، بامیپین (سوونتول).
رایج ترین آنتی هیستامین های نسل دوم (غیر آرام بخش) خواص زیر است:
ویژگی و پیوستگی بالا برای گیرنده های H1در صورت عدم تأثیر گیرنده های کولین و سروتونین
شروع سریع اثر بالینی و مدت زمان عمل طولانی شدن طول بدن به دلیل اتصال زیاد پروتئین ، تجمع دارو و متابولیت های آن در بدن و دفع تاخیر حاصل می شود.
آرام بخش حداقلهنگام استفاده از دارو در دوزهای درمانی. با عبور ضعیف از سد خونی-مغزی به دلیل ویژگی های ساختاری این عوامل توضیح داده می شود. برخی از افراد به خصوص حساس ممکن است خواب آلودگی متوسط \u200b\u200bرا تجربه کنند ، که بندرت علت قطع مواد مخدر است.
فقدان تاکیفیلاکسیبا استفاده طولانی مدت
توانایی مسدود کردن کانال های پتاسیم عضله قلب، که با طولانی شدن فاصله QT و اختلال در ریتم قلب همراه است. خطر این عارضه جانبی با ترکیب آنتی هیستامین ها با ضد قارچ (کتوکونازول و intraconazole) ، ماکرولیدها (اریترومایسین و کلاریترومایسین) ، داروهای ضد افسردگی (فلوکستین ، سرترالین و پاروکستین) ، با استفاده از آب گریپ فروت و همچنین در بیماران با عملکرد شدید کبدی افزایش می یابد.
عدم وجود فرم تزریقیبا این حال ، برخی از آنها (آزلاستین ، لووکواستین ، بامیپین) به شکل برنامه موضعی.آنتی هیستامین های نسل سوم (متابولیت ها). متأسفانه ، با ایجاد شرایط منفی ، راه های دیگر برای بهبود آنتاگونیست گیرنده های H1 انجام شد. واقعیت این است که اکثر داروهای موجود در این سری از مواد مخدر بوده اند ، یعنی متابولیت های دارویی فعال از شکل اولیه در بدن تشکیل می شوند که خاصیت متابولیکی دارند. اگر ترکیب اولیه بر خلاف متابولیتهای آن اثرات نامطلوب بگذارد ، آنگاه وقوع شرایطی که غلظت آن در بدن افزایش می یابد می تواند منجر به عواقب جدی شود. این دقیقاً اتفاقی است که در یک زمان با داروهای ترفنادین و آستمیزول رخ داده است. از آنتاگونیست های گیرنده های H1 که در آن زمان شناخته شده بودند ، فقط ستییرین یک ماده مخدر نبود بلکه داروی واقعی بود. این متابولیت نهایی دارویی فعال داروی نسل اول هیدروکسیزین است. با استفاده از ستیریزین به عنوان نمونه ، نشان داده شد که اصلاح متابولیکی جزئی از مولکول اصلی ، امکان تهیه دارویی جدید را از نظر کیفی فراهم می کند. یک روش مشابه برای به دست آوردن آنتی هیستامین جدید ، فکسوفنادین ، \u200b\u200bایجاد شده بر اساس متابولیت نهایی دارویی فعال ترفنادین استفاده شد. بنابراین ، تفاوت اساسی بین آنتی هیستامین های نسل III در این است که آنها متابولیت های فعال آنتی هیستامین های نسل قبلی هستند. ویژگی اصلی آنها عدم توانایی در تأثیر فاصله QT است. در حال حاضر ، آماده سازی های نسل سوم توسط ستییرزین و فکسوفنادین ارائه می شود. این داروها از سد خونی مغزی عبور نمی کنند و بنابراین اعمال نمی شوند عوارض جانبی از سیستم عصبی مرکزی علاوه بر این ، آنتی هیستامین های مدرن برخی از اثرات ضد آلرژی اضافی قابل توجهی دارند: آنها باعث کاهش بیان مولکول های چسبندگی (ICAM-1) و سرکوب ترشح ناشی از ائوزینوفیل IL-8 ، GM-CSF و sICAM-1 از سلولهای اپیتلیال ، کاهش شدت برونکواسپاسم ناشی از آلرژن ، کاهش پدیده بیش فعالی برونش.
آنتی هیستامین های نسل سوم: ستیریزین (zirtec) ، فکسوفنادین (telfast).
از این طریقآنتی هیستامین ها از مواد ضد آلرژی با امکاناتی که بلا استفاده نیستند استفاده می کنند. هدایت تلاش های تحقیقاتی برای افزایش میل این ترکیبات به گیرنده های H1 ، از یک سو و گسترش و تقویت توانایی مهار عملکرد سلول های هدف ، از طرف دیگر به ما این امکان را می دهد تا به طور مؤثر ایده ایده های داروهای چند منظوره ضد آلرژی را که می توانند گلوکوکورتیکواستروئیدها را به عنوان داروهایی با مشخصات ایمنی بهتر بفرستند ، تحقق بخشیم.
استاد L.A. گوریاچینا
RMAPO ، مسکو
به مدت 60 سال آنتی هیستامین ها (AGP) مورد استفاده در درمان بیماریهای آلرژیک زیر:
- رینیت آلرژیک (فصلی و سالانه)
- ملتحمه آلرژیک
- بیماریهای پوستی آلرژیک (درماتیت آتوپیک ، کهیر حاد و مزمن ، ورم کوینک و غیره)
- واکنش آلرژیک به نیش حشرات و نیشها
- پیشگیری از عوارض با SIT و دیگران.
تلاش برای استفاده از آنتی هیستامین های تازه به دست آمده بیشتر از آنکه منطقی توجیه شود ، حتی آن دسته از داروهایی که اثربخشی آنها در درمان علائم هیستامینرژیک بسیار بالا است ، را بی اعتبار می شمارد.
بیماری های آلرژیک ، به ویژه ، رینیت آلرژیک ، آسم آتوپیک ، کهیر مزمن ایدیوپاتیک ، درماتیت آتوپیک از شایع ترین شرایط پاتولوژیک در انسان است. اگرچه این بیماری ها معمولاً تهدیدی برای زندگی محسوب نمی شوند ، اما با این وجود می توانند کیفیت زندگی بیماران را بطور قابل توجهی مختل کنند. بیماریهای آلرژیک یک بیماری زایی مشابه دارند و در واقع می توانند به عنوان تظاهرات موضعی التهاب آلرژیک سیستمیک در نظر گرفته شوند. هیستامین یکی از واسطه های اصلی واکنش های آلرژیک است ، بنابراین ، مسدود کننده های گیرنده های هیستامین H 1 در انتخاب بیماری های آلرژیک ، به ویژه رینیت و کهیر مزمن ، وسیله انتخابی باقی مانده است.